Song thai 36 tuần chung nhau phần gan, chào đời an toàn
Ngày 3/7/2019, chị N.T.H.H ( 40 tuổi, ngụ tại Quảng Nam) đã đến khoa Chăm sóc trước sinh- bệnh viện Từ Dũ theo sự hướng dẫn của bệnh viện Sản-Nhi Đà Nẵng. Tâm trạng chị trĩu nặng vì thai nhi nghi ngờ bị bất thường khi song thai đã 30 tuần tuổi.
Với hồ sơ khám bệnh ghi nhận chị H có tiền sử hai lần sinh thường và 3 lần sẩy thai, nhưng các kết quả xét nghiệm tại Bệnh viện Từ Dũ đều không ghi nhận được điều bất thường của thai có nguyên nhân từ mẹ. Trong suốt quá trình tư vấn và chăm sóc tiền sản, chị H được Khoa Chăm sóc trước sinh đặc biệt kiểm tra tình trạng phát triển của thai nhi. Cuộc hội chẩn liên viện Bệnh viện Từ Dũ và Nhi Đồng 1 ngày 5/7/2019 kết luận, chi H. mang song thai chung nhau phần gan, hướng điều trị là tiếp tục theo dõi, đảm bảo cho bé sinh ra có thể sống ổn định ngoài cơ thể mẹ.
Ngày 13/8/2019, hội chẩn tại khoa Chăm sóc trước sinh khi thai được 36 tuần tuổi, chị H. được nhập viện vào khoa Sản A để theo dõi và mổ lấy thai do song thai dính, không thể sinh ngả âm đạo. Cuộc hội chẩn rộng giữa các bác sĩ siêu âm, bác sĩ sản khoa và bác sĩ nhi khoa với sự chủ trì của BS Nguyễn Bá Mỹ Nhi, Phó Giám đốc Bệnh viện Từ Dũ và BS Đào Trung Hiếu, Phó Giám đốc Bệnh viện Nhi Đồng 1 ngày 15/8/2019 về diễn tiến bất thường của thai, đã đưa đến quyết định mổ lấy thai chủ động để đảm bảo an toàn cho mẹ và hai bé song sinh dính liền phần gan. Cuộc phẫu thuật bắt con được chuẩn bị thật chu đáo với đầy đủ các phương tiện hồi sức sơ sinh, các dụng cụ cần thiết để can thiệp lấy thai, đề phòng băng huyết sau sinh do mang thai đôi. Kíp mổ gồm các bác sĩ sản khoa, gây mê hồi sức, sơ sinh nhiều kinh nghiệm của Bệnh viện Từ Dũ và Bệnh viện Nhi Đồng 1. Phẫu thuật viên chính của ca mổ là BS Phan Văn Già Chuồn, Trưởng khoa Chăm sóc trước sinh - Bệnh viện Từ Dũ.
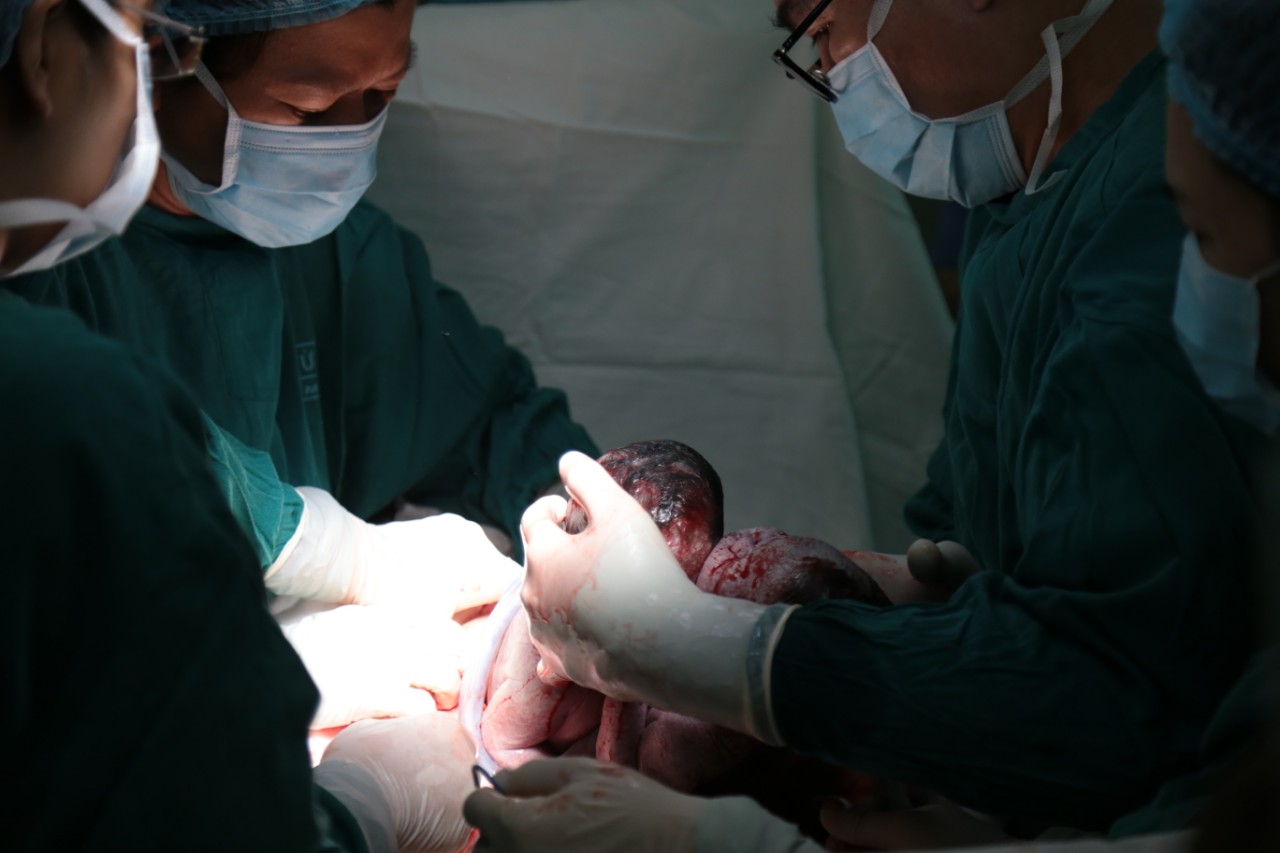 |
BS Phan Văn Già Chuồn cho biết, đây là một ca mổ đặc biệt khó so với các ca phẫu thuật lấy thai mà bản thân đã từng thực hiện, vì khối thai song sinh một noãn (hợp tử), dính liền bụng và gan là trường hợp hiếm, chiếm khoảng 1% số song thai 1 hợp tử. Nếu không tính toán thấu đáo phương án mổ lấy thai thì sẽ có nhiều nguy cơ cho sản phụ và thai nhi. Cụ thể, với sản phụ là nguy cơ băng huyết sau sinh và khả năng phải cắt tử cung rất cao. Còn đối với con, do thai chỉ có một dây rốn và dính phần gan nên phải hết sức thận trọng để tránh gây sang chấn và tổn thương cho cơ quan bị dính (trong trường hợp này là nguy cơ vỡ gan), khiến trẻ rơi vào tình huống phẫu thuật cấp cứu.
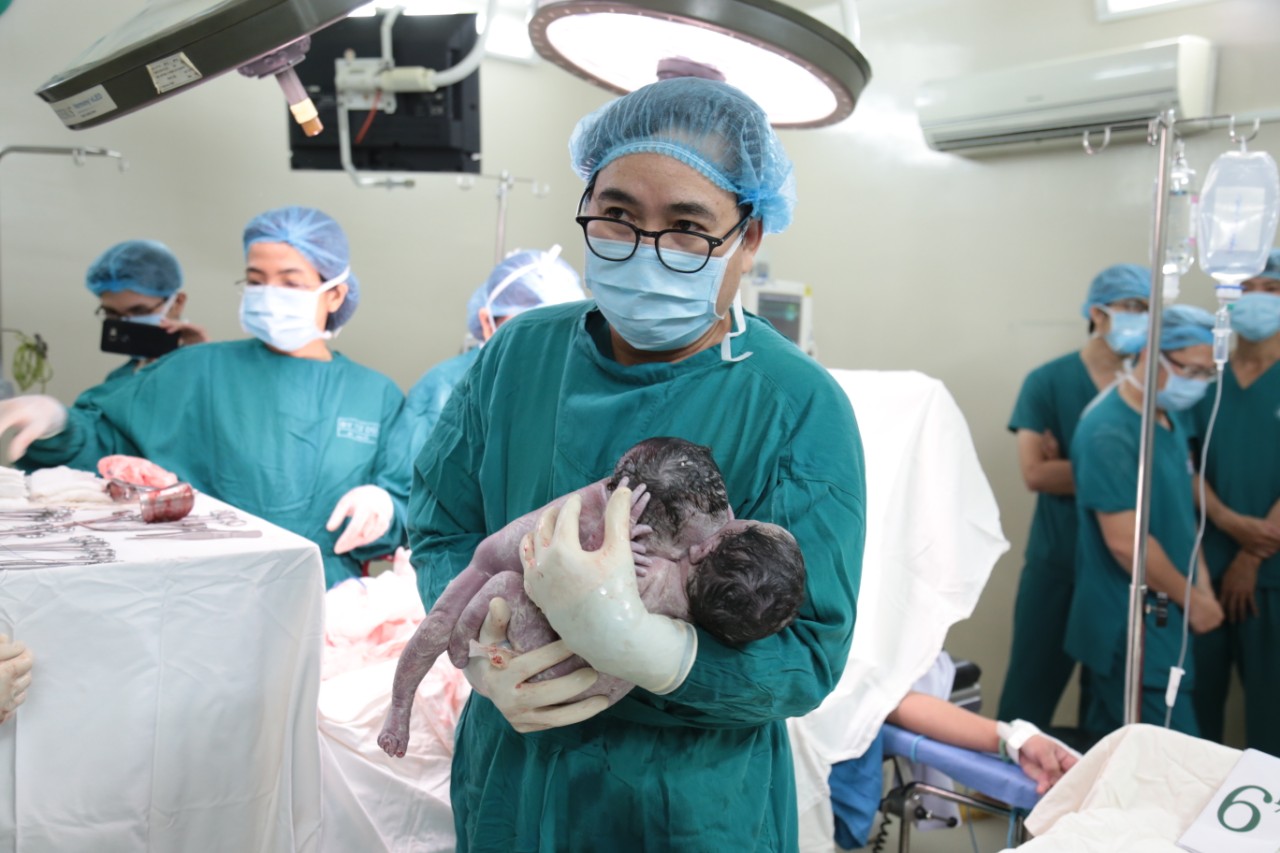
Ca mổ được tiến hành với sự chỉ đạo trực tiếp của BS Nguyễn Bá Mỹ Nhi. Thay vì rạch dọc thẳng trên thân tử cung như dự kiến ban đầu (là đường rạch có nguy cơ gây chảy máu và vết mổ chậm lành sẹo - chỉ áp dụng đối với ca khó không thể rạch ngang đoạn dưới), “đường dao” của phẫu thuật viên chính đi ngang đoạn dưới tử cung và vòng lên cao ra hai bên thành “miệng cười “. Cuộc mổ đã đưa ra an toàn khỏi buồng tử cung của mẹ cùng lúc hai bé gái, có trọng lượng chung 5.300g, ngoài tạng dính phần bụng và gan, còn các bộ phận khác đều phát triển bình thường. Hai bé gái song sinh đến với cuộc đời bằng tiếng khóc thật to, như để “cám ơn” kíp mổ của Bệnh viện Từ Dũ và “chào” bác sĩ chuyên khoa nhi, đã đón hai bé và tích cực thực hiện kỹ thuật hồi sức sơ sinh để nhanh chóng chuyển về điều trị tại Bệnh viện Nhi Đồng 1.
Xuất viện sau một tuần hậu sản được chăm sóc chu đáo, với tình trạng sức khỏe khá ổn định và vết mổ lấy thai tiến triển tốt, vợ chồng chị H tiếp tục lưu lại tại TP HCM để thuận tiện đi - về chăm
 |
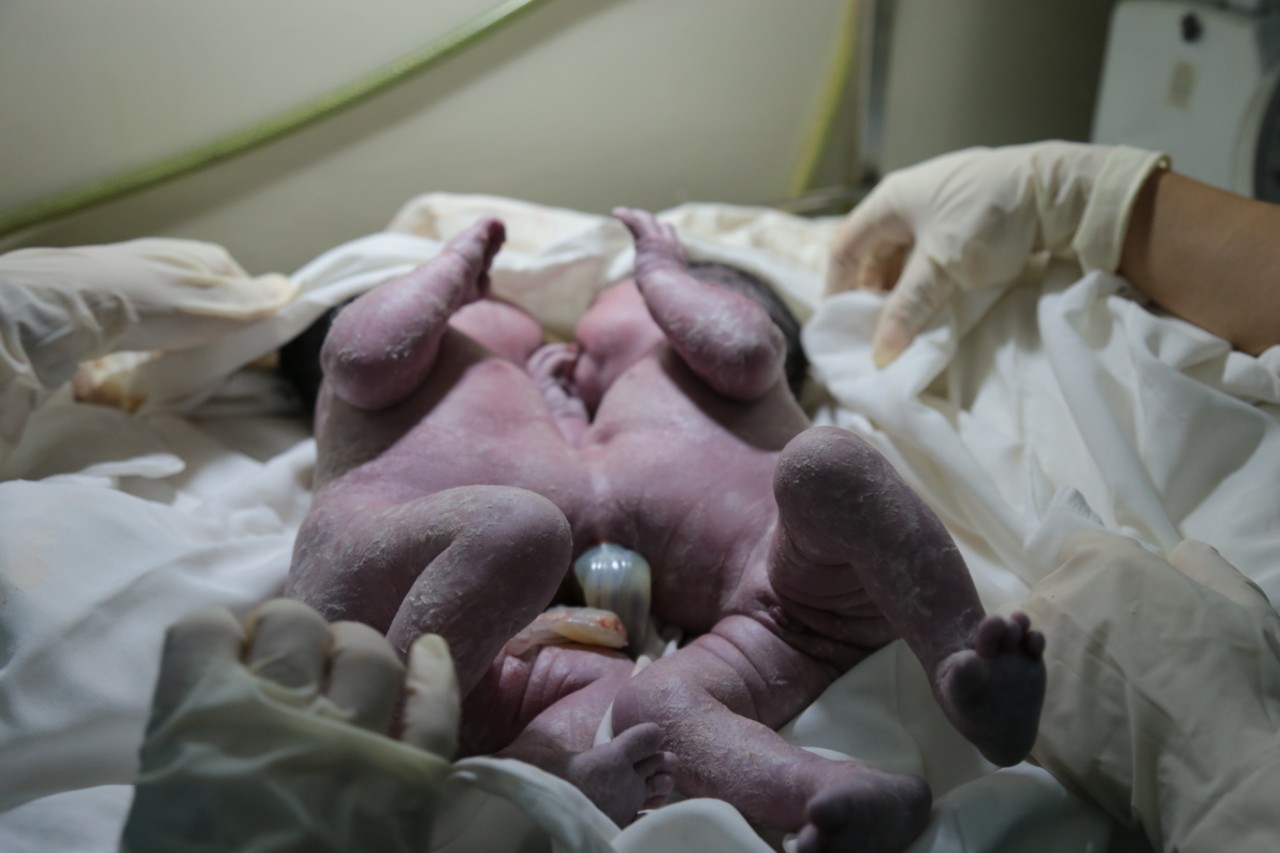
sóc hai bé con. Thông tin từ Bệnh viện Nhi đồng 1 cho biết, cặp song sinh dính liền phần gan đang được điều trị tích cực tại khoa Hồi sức sơ sinh để chờ ngày phẫu thuật tách dính. Hiện cả hai bé đều bú tốt, không còn thở máy và tình trạng sức khỏe khả quan. Để đạt được điều này, hàng ngày chị H đều vào bệnh viện để vắt sữa mẹ, đảm bảo cho các con luôn được “ăn no” từ nguồn dinh dưỡng đong đầy tình mẫu tử thiêng liêng, hy vọng các con bé nhỏ của mình đủ sức khỏe vượt qua cuộc thử thách đầu đời.
Đi qua một thai kỳ với nhiều yếu tố bất thường trong quá trình mang thai, chị H thật sự xúc động khi nói về tấm lòng của người thầy thuốc trong buổi ban đầu mang nhiều lo lắng đến với Khoa Chăm sóc trước sinh – Bệnh viện Từ Dũ, sự thận trọng của các bác sĩ tại Phòng mổ của bệnh viện để mang lai sự an toàn cho sản phụ trước làn ranh mong manh của sự sống, bên cạnh đó là sự tận tậm của các bác sĩ chuyên khoa nhi, từ lúc đón hai trẻ song sinh dính nhau ngay từ tay các phẫu thuật viên cho dến khi đưa về điều trị tại Bệnh viện Nhi Đồng 1. Ân tình sâu nặng này, vợ chồng chị H.H. và gia đình sẽ ghi nhớ mãi.
 |
Vì sao có hiện tượng song sinh dính liền? Song thai là một thai kỳ đặc biệt, thuộc nhóm thai kỳ có nguy cơ cao vì tỉ lệ bệnh tật và tử vong mẹ cũng như trẻ sơ sinh cao hơn gấp 2 - 3 lần so với đơn thai. Theo các nhà khoa học, song thai dính liền là những cặp song sinh một hợp tử, phát triển bất thường trong thời gian phân bào ở tử cung người mẹ. Song sinh dính liền xảy ra với tỷ lệ dao độngtừ 1/50.000 – 1/200.000 ca; tỷ lệ sống cũng rất thấp, chỉ đạt 25%.
BS CKII Nguyễn Bá Mỹ Nhi – Phó Giám đốc Bệnh viện Từ Dũ chia sẻ, đối với các chị em phụ nữ, để có một thai kỳ an toàn, ngay khi vừa biết mình có thai, các chị cần đến các cơ sở chuyên khoa để được bác sĩ Sản khoa, bác sĩ Siêu âm cùng phối hợp theo dõi. Đăc biệt đối với các trường hợp thai kỳ song thai, thai phụ sẽ được tư vấn, khám và siêu âm để đánh giá tình trạng thai: thai có nằm đúng vị trí trong lòng tử cung chưa, một hay nhiều thai, các thai có dấu hiệu của sự sống hay không. Nếu là song thai thì song thai này có đặc điểm gì (một hay 2 bánh nhau, nếu song thai một bánh nhau thì có một hay 2 buồng ối...). Song thai một nhau - 2 ối (MCDA) hoặc một nhau - 1 ối (MCMA) là các song thai có thể có một số biến chứng trong quá trình phát triển, khiến cho cả 2 thai có thể sẽ chết lần lượt,trước khi kịp can thiệp y khoa để cứu sống các bé.
CN Nguyễn Thị Minh Tâm
Trong thời khắc giao thừa năm 𝟐𝟎𝟐𝟔, Bệnh viện Từ Dũ đã ghi dấu một sự kiện đầy ý nghĩa. Trong vòng 𝟑𝟎 phút đầu tiên của năm mới, đã có 𝟎𝟒 công dân nhí Bính Ngọ đầu tiên cất tiếng khóc chào đời an toàn.
,Sáng ngày 11/2, Đoàn công tác của Bệnh viện Từ Dũ cơ sở 2 do Bác sĩ CKII. Vương Đình Bảo Anh, Phó Giám đốc đơn vị làm Trưởng đoàn đã đến thăm, chúc Tết Đảng ủy – HĐND – UBND – Ủy ban MTTQ Việt Nam xã Cần Giờ nhân dịp Tết Nguyên đán.
Ở Bệnh viện Từ Dũ của chúng tôi, nợi sự sống bắt đầu không phải từ khoảnh khắc chào đời của một em bé, mà có thể từ rất sớm trước đó, chính là từ khi phôi thai đầu tiên được hình thành trong phòng lab của khoa Hiếm Muộn, và được bảo vệ liên tục cho đến khi trái tim của thai nhi bé nhỏ ấy đập nhịp đầu tiên trong bụng mẹ.
Sáng ngày 05/02/2026, Bệnh viện Từ Dũ phối hợp cùng Bệnh viện Nhi Đồng 1 đã thực hiện thành công ca mổ lấy thai kết hợp can thiệp tim mạch sơ sinh đặc biệt phức tạp, cứu sống một bé sơ sinh mắc rối loạn nhịp tim bẩm sinh nặng do đột biến gen KCNQ1, liên quan đến hội chứng QT dài type 1 – một bệnh lý hiếm gặp, có nguy cơ cao xảy ra rối loạn nhịp tim ác tính và tử vong sau sinh.
Lễ bổ nhiệm viên chức lãnh đạo không chỉ là hoạt động kiện toàn tổ chức bộ máy, đáp ứng yêu cầu nhiệm vụ trong giai đoạn mới, mà còn thể hiện sự quan tâm của Đảng ủy – Ban Giám đốc đối với công tác xây dựng đội ngũ cán bộ lãnh đạo kế cận có phẩm chất chính trị vững vàng, năng lực chuyên môn và tinh thần trách nhiệm cao. Mỗi quyết định bổ nhiệm là sự ghi nhận quá trình phấn đấu, cống hiến của cá nhân được giao nhiệm vụ, đồng thời khẳng định vai trò nêu gương, tinh thần trách nhiệm và sứ mệnh dẫn dắt tập thể trong việc xây dựng môi trường làm việc chuyên nghiệp, nhân văn, đổi mới và phát triển bền vữ
BS. Ngọc Hải cũng nhấn mạnh, trong năm qua, song song với phát triển chuyên môn, đời sống của đội ngũ nhân viên y tế tiếp tục được quan tâm và cải thiện rõ rệt. Các chính sách chăm lo phúc lợi, môi trường làm việc và hỗ trợ tinh thần được triển khai đồng bộ, góp phần tạo động lực để mỗi cá nhân yên tâm công tác, gắn bó lâu dài và cùng xây dựng bệnh viện phát triển bền vững.



