Nhau cài răng lược – bệnh lý đe dọa tính mạng mẹ và con
Nhau cài răng lược là một bệnh lý nguy hiểm, có khả năng đe dọa tính mạng mẹ và thai nhi nếu không được chẩn đoán sớm và xử trí kịp thời.
 |
|
BS. Lê Thị Ánh Diệp - Khoa Sản A |
Nhau cài răng lược là gì?
Nhau cài răng lược (NCRL) là từ chung dùng mô tả bệnh cảnh lâm sàng khi một phần hay toàn bộ bánh nhau xâm lấn và không thể tách rời khỏi thành tử cung. Bình thường sau khi sanh, bánh nhau sẽ tự tách rời khỏi thành tử cung và được sổ ra ngoài nhưng khi bị NCRL bánh nhau không thể bong khỏi tử cung và là nguyên nhân gây ra các tình trạng băng huyết sau sanh, rối loạn đông cầm máu,..thậm chí tử vong cho người mẹ. Trên thế giới tỉ lệ NCRL ở các sản phụ thay đổi từ 1:2510 vào năm 1980 tăng lên đến 1:533 vào năm 2002 (Hiệp hội Sản Phụ Khoa Hoa Kỳ 2012).
Những ai có nguy cơ bị NCRL ?
- Nhau tiền đạo. Các nghiên cứu cho thấy mẹ bị nhau tiền đạo không kèm theo sẹo mổ cũ trên thân tử cung có khả năng tiến triển thành NCRL từ 1-5% [1]
- Mẹ có tiền căn sẹo mổ trên tử cung (mổ lấy thai, mổ bóc u xở tử cung,...). Ở nhóm sản phụ bị nhau tiền đạo có tiền căn mổ trên thân tử cung thì tỉ lệ NCRL lần lượt là 11% cho vết mổ cũ 1 lần, 40% cho vết mổ cũ 2 lần, 61% cho vết mổ cũ 3 lần [2].
- Tiền căn hút nạo buồng tử cung.
- Tuổi mẹ. NCRL có tỉ lệ thường gặp hơn ở nhóm sản phụ trên 35 tuổi.
- Số lần sanh con. Tỉ lệ NCRL tăng lên theo số lần sản phụ sanh con.
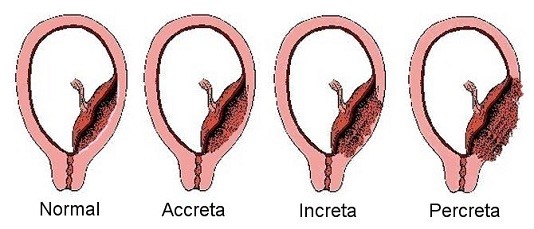
Có những thể NCRL nào?
Tùy vào mức độ xâm nhập của gai nhau có thể chia NCRL ra làm 3 thể [3]:
- NCRL Accreta: gai nhau bám trực tiếp lên bề mặt tử cung (79% trường hợp)
- NCRL Increta: gai nhau xâm nhập sâu vào trong cơ tử cung (14% trường hợp)
- NCRL Percreta: gai nhau xâm nhập xuyên qua cơ tử cung đến lớp thanh mạc tử cung hoặc xâm lấn qua các cơ quan lân cận như bàng quang, ruột,...(7% trường hợp)
NCRL gây nguy hiểm gì cho mẹ và con?
- Xuất huyết cấp, nặng: NCRL là một trong những nguyên nhân phổ biến gây mất máu cấp, nặng cho sản phụ trong quá trình trước, trong và sau sanh. Khoảng 90% sản phụ NCRL phải truyền máu, trong đó >40% truyền hơn 10 đơn vị máu. Tử vong mẹ 7% dù đã chuẩn bị kỹ, truyền máu,chăm sóc trước trong và sau phẫu thuật kỹ.
- Sanh non. Những sản phụ NCRL có thể sẽ phải chấm dứt thai kỳ sớm nếu có biến chứng xảy ra (để bảo vệ tính mạng mẹ) trong khi thai vẫn còn non tháng. Khi đó những hệ quả của một trẻ non tháng: suy hô hấp, vàng da, nhiễm trùng, khó nuôi, thậm chí tử vong,...
Phải làm gì khi mẹ bầu bị NCRL?
Các mẹ bầu cần được chẩn đoán chính xác tình trạng NCRL tại cơ sở y tế chuyên khoa lớn với đội ngũ y bác sĩ trình độ chuyên môn cao. Và khi được chẩn đoán đúng, mẹ bầu sẽ có kế hoạch theo dõi thai kỳ và kế hoạch đưa thai ra tại thời điểm phù hợp.
Khi đã được chẩn đoán đúng NCRL, mẹ bầu cần được theo dõi sát tại cơ sở y tế có ngân hàng máu đầy đủ, các thiết bị hiện đại phù hợp chuyên ngành cũng như đội ngũ phẫu thuật viên có kinh nghiệm về mổ NCRL để mang lại kết quả cuộc phẫu thuật tốt nhất, giảm tỷ lệ tai biến, trao niềm hạnh phúc cho mẹ và con.
NCRL có thể phải chấm dứt thai kỳ sớm lúc em bé còn non tháng nên mẹ bầu hãy lựa chọn cơ sở y tế có khả năng hồi sức và nuôi dưỡng trẻ non tháng. Tại Bệnh viện Từ Dũ chúng tôi có đội ngũ nhân viên y tế và các thiết bị chuyên về Hồi Sức Nhi khoa-Sơ Sinh luôn sẳn sàng tiếp nhận và điều trị tích cực cho các trường hợp sơ sinh non tháng.
Xử trí NCRL như thế nào?
Đối với một trường hợp NCRL tùy theo thể bệnh, tuổi thai, mức độ xuất huyết và tổng trạng mẹ mà có hướng giải quyết là mổ lấy thai cấp cứu hoặc cố gắng dưỡng thai thêm đến mốc tuổi thai hợp lý (thường là khoảng 34-35 tuần).
Tại Bệnh viện Từ Dũ, số trường hợp NCRL nhập viện ngày càng tăng từ 100 ca (2015) lên 235 ca (2017), trong đó nhiều sản phụ còn trẻ và còn nhu cầu mang thai nên việc bảo tồn tử cung khi mổ NCRL là cần thiết. Tỉ lệ bảo tồn tử cung của bệnh viện Từ Dũ là 44,4%, trong đó NCRL Increta hoặc Percreta chiếm 55% số ca bảo tồn. Máu mất trung bình trong nhóm bảo tồn là 300 mL (200 – 3000 mL) so với nhóm cắt tử cung là 1,500 mL (300 – 5500 mL).Tỉ lệ thành công của phẫu thuật bảo tồn tại bệnh viện Từ Dũ là 96,7%. Trong năm năm qua, không ghi nhận trường hợp nào tử vong mẹ tại bệnh viện Từ Dũ.
Dự phòng NCRL?
Như đã đề cập trên, tỉ lệ NCRL tăng dần theo số lần mổ trên tử cung, số lần sanh con, tuổi mẹ, tiền căn hút nạo buồng tử cung,...Chính vì thế chị em phụ nữ nên có kế hoạch dự định sanh nở phù hợp, khám thai định kỳ đều và đặc biệt chỉ sanh mổ khi có chỉ định sản khoa từ bác sĩ, vì sanh mổ có nhiều nguy cơ, tai biến cũng như làm xấu đi tương lai sản khoa sau này.
Tài liệu tham khảo:
1. ACOG Committee on Obstetric Practice. ACOG Committee opinion. Number 529, July 2012: placenta accreta.
https://www.acog.org/Clinical-Guidance-and-Publications/Committee-Opinions/Committee-on-Obstetric-Practice/Placenta-Accreta#8.
2. Silver RM, Landon MB, Rouse DJ, Leveno KJ, Spong CY, Thom EA, et al. Maternal morbidity associated with multiple repeat cesarean deliveries. National Institute of Child Health and Human Development Maternal-Fetal Medicine Units Network. Obstet Gynecol 2006;107:1226–32. [PubMed] [Obstetrics & Gynecology]
Lupus ban đỏ hệ thống (SLE) là một bệnh tự miễn mạn tính, ảnh hưởng đến nhiều cơ quan trong cơ thể và chủ yếu gặp ở phụ nữ trong độ tuổi sinh sản, với tỷ lệ nữ mắc bệnh cao gấp 9 lần so với nam. Mối quan hệ giữa thai kỳ và lupus là một mối quan hệ hai chiều. Có từ 20 đến 60% phụ nữ mắc lupus có nguy cơ bùng phát bệnh trong thời gian mang thai. Đồng thời, lupus cũng làm gia tăng đáng kể nguy cơ gặp phải các biến chứng sản khoa nghiêm trọng như tiền sản giật, sinh non, sẩy thai hoặc thai lưu.
Bị đau dữ dội và không thể đi lại dễ dàng có thể khiến bạn vô cùng căng thẳng. Hãy nói chuyện với bác sĩ nếu bạn cảm thấy mình đang gặp khó khăn. Nếu bạn tiếp tục bị đau dữ dội hoặc hạn chế khả năng vận động
Viêm nướu trong thai kỳ là một vấn đề sức khỏe răng miệng thường gặp ở phụ nữ mang thai. Nguyên nhân chủ yếu là do sự thay đổi nội tiết tố trong cơ thể, đặc biệt là sự gia tăng hormone progesterone, làm tăng lưu lượng máu đến nướu, khiến nướu dễ bị sưng đỏ, nhạy cảm và dễ chảy máu hơn.
Khâu vòng cổ tử cung (cervical cerclage) là một thủ thuật y tế được thực hiện để ngăn ngừa sinh non do hở eo tử cung. Thủ thuật này thường được thực hiện trong khoảng tuần thứ 14 đến 18 của thai kỳ và tháo bỏ khi thai nhi khoảng 37 tuần tuổi.
Mạch máu tiền đạo là một biến chứng hiếm gặp nhưng nghiêm trọng trong thai kỳ, có thể gây nguy hiểm đến tính mạng của thai nhi. Vậy với tình trạng này, liệu sản phụ có thể sinh thường được không? Hãy cùng tìm hiểu chi tiết.
Chảy máu âm đạo khi mang thai là hiện tượng phổ biến, đặc biệt là trong ba tháng đầu. Thông thường, đây không phải là nguyên nhân đáng lo ngại. Tuy nhiên, bạn nên đi khám để kiểm tra vì chảy máu đôi khi có thể là dấu hiệu của một vấn đề nghiêm trọng.
Nếu bạn bị chảy máu trong khi mang thai, có thể do nhiều nguyên nhân. Điều quan trọng là phải xác định nguyên nhân để bảo vệ sức khỏe của bạn và em bé.



