Sàng lọc và điều trị dự phòng cấp 1 bệnh lý Tiền sản giật
Bs. CK2. Bùi Thị Hồng Nhu
Trưởng phòng Công tác xã hội
 |
Tiền sản giật– sản giật là một trong những nguyên nhân chính gây nên bệnh suất và tử suất hàng đầu của sản phụ trên toàn cầu từ xưa cho đến nay. Tại Việt Nam, tiền sản giật – sản giật được coi là một trong năm tai biến sản khoa hàng đầu cần được quản lý và khống chế trong chiến lược chăm sóc sức khỏe nhằm giảm tỉ lệ tử vong mẹ tại Việt Nam.
Hiện nay có nhiều phương pháp điều trị để kiểm soát bệnh lý này nhằm làm giảm các biến chứng xấu cho mẹ và bé, nhưng điều trị triệt để cho bệnh lý tiền sản giật nặng là phải chấm dứt thai kỳ ngay cả với những thai kỳ non tháng, làm tăng tỷ lệ tử vong chu sinh và các hậu quả khác của trẻ non tháng.
Dự phòng tốt nhất là dự phòng cấp một, nghĩa là dự phòng làm sao cho bệnh lý tiền sản giật và sản giật không xảy ra khi mang thai. Gần đây, qua nhiều nghiên cứu thì FMF (Fetal Medicine Foudation) đã xây dựng ra mô hình tiên lượng bệnh lý tiền sản giật dựa trên nhiều yếu tố khác nhau như yếu tố nguy cơ nền của mẹ, động mạch tử cung, PAPP-A, PLGF,…nhằm tầm soát sớm tiền sản giật ở quý I với giá trị phát hiện bệnh khá cao 93%.
Trong đó nghiên cứu ASPRE với ngưỡng cắt 1/100 giúp phát hiện được 76,7% các trường hợp tiền sản giật non tháng, 43,1% các trường hợp tiền sản giật đủ tháng. Hiệu quả của chương trình là sau khi sàng lọc có kết quả dương tính được điều trị bằng Asprin liều thấp 150mg giúp ngăn ngừa được 82% tiền sản giật khởi phát sớm và giảm 62% tiền sản giật chung.
Tại bệnh viện Từ Dũ, chúng tôi tiến hành tầm soát sớm bệnh lý tiền sản giật ở quý I với tuổi thai từ 11 – 13 tuần 6 ngày (tính theo chiều dài đầu mông từ 45 – 84 mm), kết hợp nhiều yếu tố như: đặc tính thai phụ, các yếu tố nguy cơ về bệnh lý nội khoa, bệnh lý miễn dịch, tiền căn sản khoa, cùng các chỉ số sinh lý, sinh hóa và siêu âm Doppler động mạch tử cung để dự báo nguy cơ bị tiền sản giật như sau:
1. Xác định đặc tính của mẹ:
- Tuổi mẹ: tính tới ngày sinh.
- Chiều cao (cm), cân nặng (kg), BMI.
- Chủng tộc: da trắng, da đen, Đông Nam Á, hỗn hợp.
- Cách thức thụ thai: thai kỳ tự nhiên, có dùng thuốc kích thích rụng trứng, thụ tinh trong ống nghiệm.
- Hút thuốc lá trong thai kỳ.
- Mẹ thai phụ có cao huyết áp.
2. Tiền căn nội khoa:
- Cao huyết áp mãn.
- Đái tháo đường type I.
- Đái tháo đường type II.
- Lupus hệ thống.
- Hội chứng kháng phospholipid.
3. Tiền căn sản khoa: con so (không có lần nào sanh mà tuổi thai lớn hơn 24 tuần), hay con rạ (ít nhất một lần tuổi thai lớn hơn 24 tuần).
4. Tuổi thai: 11 – 13 tuần 6 ngày (tính theo chiều dài đầu mông từ 45 – 84 mm).
5. Đo huyết áp động mạch trung bình của sản phụ. Cách đo như sau:
- Sản phụ nghỉ ngơi từ 3 – 5 phút, ngồi đúng tư thế, 2 cánh tay đo HA được đặt ngang tim, hai bàn chân chạm đất, tâm lý và tư thế ngồi thoải mái.
- Sử dụng máy đo HA tự động, đo cả 2 tay cùng một lúc, với kích cỡ bao quấn tay phù hợp. Đo 2 lần và lấy giá trị trung bình cho mỗi tay và cho cả 2 tay. Kích cỡ bao quấn tay dựa vào chu vi cánh tay ở vị trí giữa xương cánh tay (cỡ nhỏ: < 22 cm; cỡ trung bình: 22 – 32 cm; cỡ lớn: 33 – 42 cm).
- Bổ sung công thức tính HAĐM trung bình


- Siêu âm đo chỉ số xung (Pulsative Index) động mạch tử cung 2 bên.
6. Đo các dấu ấn sinh hóa: ghi nhận free beta hCG, PAPP-A, PlGF cùng ngày thực hiện với siêu âm độ mờ da gáy và làm XN sàng lọc kết hợp (combined test).
7. Tính nguy cơ Tiền sản giật: Dùng thuật toán tính nguy cơ Tiền sản giật của FMF
8. Xác định nguy cơ cao tiền sản giật: khi nguy cơ tính toán theo thuật toát của FMF được xác định > 1/100.
9. Điều trị dự phòng Aspirin 81 – 162 mg, từ 1 – 2 viên (hàm lượng 81 mg)/ngày, hoặc 1.5 gói hàm lượng 100 mg (uống một lần trước khi đi ngủ, sau ăn 15 – 30 phút).
- Bắt đầu điều trị: ngay sau khi tính nguy cơ tiền sản giậttheo phần mềm FMF > 1/100.
- Thời điểm ngưng: 36 tuần.
Lưu đồ tầm soát và dự phòng TIỀN SẢN GIẬT 3 tháng đầu

Nếu các cơ sở y tế không có đủ điều kiện để sàng lọc theo mô hình trên thì mình vẫn có thể sàng lọc bệnh lý tiền sản giật và điều trị dự phòng cấp một bằng Aspirin dựa vào tình trạng thai, tiền căn bệnh lý và yếu tố gia đình như bảng sau:
|
Nguy cơ |
Yếu tố nguy cơ |
Khuyến cáo |
|
Cao |
Tiền sử TSG, đặc biệt là TSG có kết cục xấu Đa thai THA mạn ĐTĐ typ 1 hoặc 2 Bệnh thận Bệnh lý tự miễn (lupus ban đỏ, hội chúng kháng phospholipid) |
Khuyến cáo dùng aspirin liều thấp khi có ít nhất 1 yếu tố nguy cơ cao |
|
Trung bình |
Con so Béo phì Tiền sử gia đình bị TSG (mẹ hoặc chị em gái) Kinh tế xã hội thấp, người Mỹ gốc Phi Khác: sinh con nhẹ cân, thai với tăng trưởng giới hạn trong tử cung, kết cục xấu ở thai kỳ trước, khoảng cách giữa 2 lần mang thai > 10 năm |
Khuyến cáo dùng aspirin liều thấp khi có hơn 1 yếu tố nguy cơ trung bình |
|
Thấp |
Thai kỳ lần trước đủ tháng không biến chứng |
Không khuyến cáo dùng aspirin liều thấp |
Cân nặng là vấn đề khá nhạy cảm đối với nhiều phụ nữ. Tuy vậy, vì lợi ích quan trọng đối với sức khỏe của bạn và em bé, việc duy trì cân nặng hợp lý trước khi mang thai là rất cần thiết. Khi bạn đạt được cân nặng khỏe mạnh, bạn không chỉ bảo vệ chính mình mà còn góp phần bảo đảm sự phát triển tốt nhất cho thai nhi. Những phụ nữ quá gầy hoặc thừa cân đều có nguy cơ cao gặp khó khăn trong thai kỳ và có thể cần được theo dõi, hỗ trợ chặt chẽ hơn. Bác sĩ hoặc nữ hộ sinh sẽ giúp bạn hiểu rõ nguy cơ liên quan đến chỉ số BMI để có hướng chăm sóc phù hợp.
Nhau bong non là một biến chứng sản khoa nghiêm trọng xảy ra khi bánh nhau tách ra khỏi thành tử cung trước khi thai nhi được sinh ra. Tình trạng này có thể gây nguy hiểm đến tính mạng của cả mẹ và thai nhi nếu không được phát hiện và xử trí kịp thời. Do đó, việc nhận biết các dấu hiệu bất thường của nhau bong non đóng vai trò rất quan trọng trong việc giảm thiểu nguy cơ tử vong và biến chứng.
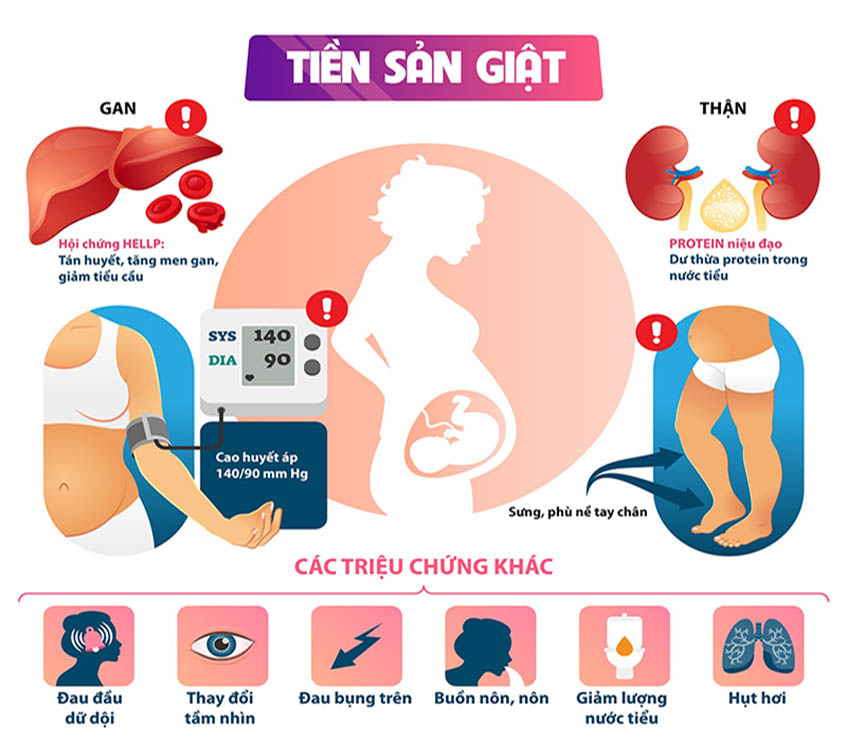
Tiền sản giật là một biến chứng sản khoa nghiêm trọng, thường xuất hiện sau tuần thứ 20 của thai kỳ, đặc trưng bởi tăng huyết áp kèm theo tổn thương đa cơ quan. Bệnh có thể tiến triển âm thầm, triệu chứng ban đầu nghèo nàn, nhưng nếu không được phát hiện và theo dõi kịp thời, tiền sản giật có thể đe dọa trực tiếp đến tính mạng của cả mẹ và thai nhi.
Mỗi trẻ sơ sinh đều có thể chào đời khỏe mạnh với cân nặng khác nhau. Ở một số trẻ bình thường, cân nặng của chúng có thể nhỏ hơn hoặc lớn hơn phần lớn các trẻ khác. Tuy nhiên, khi thai nhi trong bụng không phát triển tốt như chúng ta mong đợi, tình trạng này được gọi là thai giới hạn tăng trưởng (FGR).
Siêu âm hình thái học thai nhi trong tam cá nguyệt đầu tiên (11–14 tuần) là một bước tiến quan trọng trong sàng lọc dị tật bẩm sinh sớm, nhờ những tiến bộ trong kỹ thuật chẩn đoán hình ảnh.
Nhiễm trùng đường tiểu là một tình trạng khá thường gặp ở phụ nữ mang thai. Tùy vị trí nhiễm có thể chia thành nhiễm trùng tiểu dưới (viêm bàng quang) và nhiễm trùng tiểu trên (viêm đài bể thận). Bên cạnh đó, thai phụ có thể gặp phải tình trạng nhiễm khuẩn niệu không triệu chứng, chỉ được phát hiện khi xét nghiệm nước tiểu. Tất cả các phụ nữ mang thai được khuyến cáo nên thực hiện xét nghiệm tầm soát nhiễm khuẩn niệu không triệu chứng và điều trị nếu có. Nhiễm khuẩn niệu không triệu chứng hoặc nhiễm trùng tiểu có thể gây chuyển dạ sinh non và các biến chứng nặng khác nếu không được điều trị.



