Ảnh hưởng của tình trạng tăng thanh thải trên liều dùng kháng sinh ở bệnh nhân nặng
Ds.Nguyễn Hoàng Linh Đan
Khoa Dược – Bệnh viện Từ Dũ
Dịch tễ học và cơ chế phát sinh
Tình trạng tăng thanh thải ở bệnh nhân nặng ngày càng nhận được nhiều chú ý: 30-65% bệnh nhân được chăm sóc tại phòng Hồi sức có biểu hiện tình trạng tăng thanh thải; đặc biệt đối với một số bệnh lý như sốc nhiễm trùng, chấn thương nặng, tình trạng tăng thanh thải xuất hiện với tần suất cao hơn - có thể lên đến 50-85%1.
Cơ chế của tình trạng tăng thanh thải thận được đề xuất ở Hình 12.
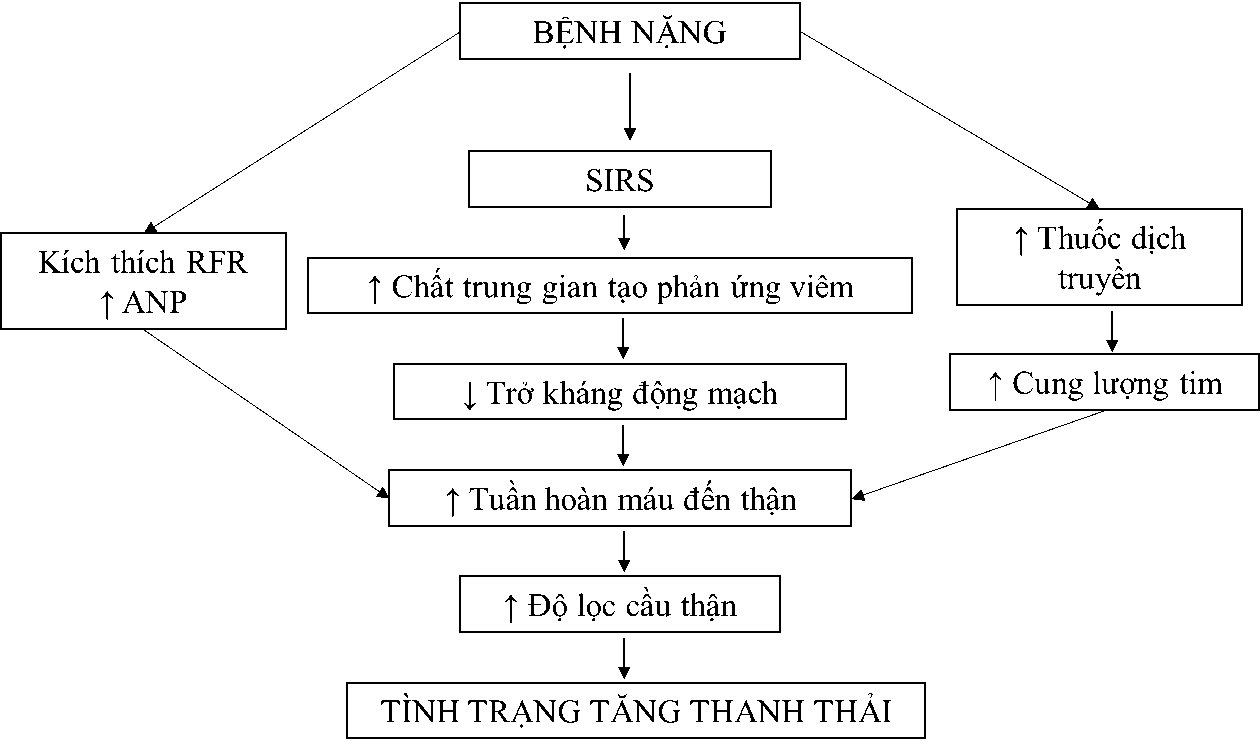
Hình 1. Cơ chế phát sinh của tình trạng tăng thanh thải ở bệnh nhân nặng. Bệnh nặng có thể kích thích hội chứng đáp ứng viêm hệ thống (SIRS) và dự trữ chức năng thận (RFR), dẫn đến tăng tuần hoàn máu thận và tăng độ lọc cầu thận. Ngoài ra, việc thường xuyên sử dụng các thuốc đường tiêm truyền ở bệnh nặng có thể làm tăng cung lượng tim kèm với sự gia tăng của peptid lợi tiểu tâm nhĩ (ANP) cũng góp phần tăng tuần hoàn máu thận. Các yếu tố này dẫn đến sự gia tăng của độ lọc cầu thận, dẫn đến tình trạng tăng thanh thải ở bệnh nhân nặng.
Tình trạng tăng thanh thải thường được xem là một dấu hiệu tốt vì chứng tỏ cơ thể vẫn còn khả năng đáp ứng với tổn thương. Dù vậy cần chú ý đến các thuốc đào thải qua thận, ví dụ các kháng sinh nhóm βeta-lactam, Aminoglycoside, thuốc kháng đông Enoxaparin, v.v.
Thang điểm đánh giá nguy cơ tăng thanh thải
Các nghiên cứu dịch tễ học về tình trạng tăng thanh thải thận ở bệnh nhân nặng cho thấy tình trạng này xuất hiện nhiều hơn ở bệnh nhân trẻ (<50 tuổi), giới tính nam, vừa trải qua sang chấn (phẫu thuật, chấn thương), và có mức điểm đánh giá bệnh nặng thấp (ví dụ: thang điểm SOFA, SAPS, APACHE II). Cho đến nay có 2 thang điểm đánh giá nguy cơ tăng thanh thải: thang điểm ARC và thang điểm ARTIC3 (Bảng 1).
Bảng 1. Thang điểm đánh giá nguy cơ xuất hiện tăng thanh thải.
|
|
Thang điểm ARC |
Thang điểm ARTIC |
|
Tiêu chí |
Tuổi < 50: 6 điểm Sang chấn trong thời gian gần: 3 điểm Điểm SOFA < 4: 1 điểm |
Serum creatinine < 62 μmol/L: 3 điểm Giới tính nam: 2 điểm Tuổi < 56: 4 điểm Tuổi 56-75: 3 điểm |
|
Đánh giá nguy cơ |
0-6 điểm: nguy cơ tăng thanh thải thấp 7-10 điểm: nguy cơ tăng thanh thải cao |
>6 điểm: nguy cơ tăng thanh thải cao <6 điểm: nguy cơ tăng thanh thải thấp |
|
Độ nhạy |
100% |
84% |
|
Độ chính xác |
71% |
68% |
Chẩn đoán tăng thanh thải ở bệnh nhân nặng
Định nghĩa của tăng thanh thải ở bệnh nhân nặng hiện nay được chẩn đoán với mức CLCr24h > 130 mL/min/1.73 m2. CLCr24h hiệu chỉnh theo diện tích cơ thể được tính như sau4:

Tuy nhiên, thanh thải thận tính theo creatinine nước tiểu 24 giờ không mang ý nghĩa thực tiễn trên nền bệnh nặng với diễn tiến nhanh và phức tạp. Nhiều nghiên cứu cho thấy creatinine nước tiểu 8 giờ (cùng áp dụng công thức như trên) cho kết quả có độ chính xác tốt nhất tương đồng với creatinine nước tiểu 24 giờ 5-7. Do đó creatinine nước tiểu 8 giờ thường được chọn để chẩn đoán tăng thanh thải đối với bệnh nặng.
Ảnh hưởng của tình trạng tăng thanh thải trên liều dùng kháng sinh
Tình trạng tăng thanh thải ở các bệnh nhân nặng gia tăng nguy cơ không đảm bảo được nồng độ của các thuốc thải qua thận. Trong đó, kháng sinh là một trong những nhóm thuốc quan trọng nhất vì nồng độ kháng sinh đóng vai trò thiết yếu để mang lại lợi ích lâm sàng tức thời. Một số tác giả gợi ý việc sử dụng kháng sinh liều cao đối với bệnh nặng kèm theo tăng thanh thải 1, 8:
Bảng 2. Liều dùng kháng sinh gợi ý dành cho các bệnh nhân nặng có
tình trạng tăng thanh thải.
|
Kháng sinh |
Liều dùng gợi ý trên bệnh nặng kèm với tăng thanh thải |
Ghi chú |
|
Levofloxacin |
750-1.000mg Truyền TM/24 giờ |
Liều 1.000mg/24 giờ bảo đảm liều tối ưu nhất để điều trị S.pneumoniae, P.aeruginosa, S.aureus |
|
Meropenem |
2.000mg Truyền TM/8 giờ |
|
|
Piperacillin-tazobactam |
4,5g Truyền TM/6 giờ |
Nên truyền liên tục trong 3-4 giờ. |
|
Vancomycin |
Liều tải: 25-30mg/kg Liều duy trì có thể lên đến 45mg/kg/ngày. Truyền mỗi 8 giờ. |
Bắt buộc theo dõi nồng độ vancomycin trong máu |
Tóm tắt
Đối với bệnh nặng có dấu hiệu nhiễm trùng được nhận vào phòng Hồi sức, các Bác sĩ nên xem xét đánh giá nguy cơ tăng thanh thải và sử dụng kháng sinh với liều dùng phù hợp. Chẩn đoán và xử trí trình trạng tăng thanh thải được gợi ý theo lưu đồ như sau3:
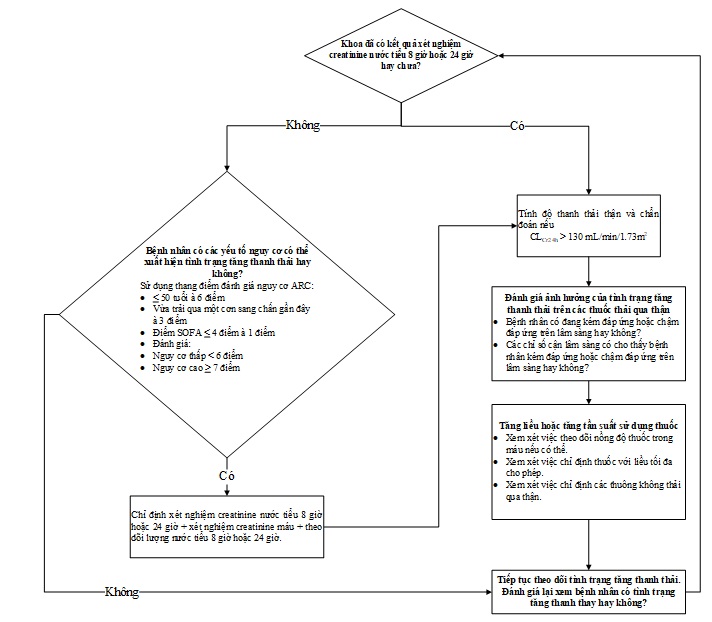
Hình 2. Lưu đồ chẩn đoán và xử trí tình trạng tăng thanh thải ở bệnh nhân nặng.
Tài liệu tham khảo
1. Hobbs, A. L. V.; Shea, K. M.; Roberts, K. M.; Daley, M. J., Implications of Augmented Renal Clearance on Drug Dosing in Critically Ill Patients: A Focus on Antibiotics. Pharmacotherapy: The Journal of Human Pharmacology and Drug Therapy 2015, 35 (11), 1063-1075.
2. Atkinson, A. J., Augmented renal clearance. Transl Clin Pharmacol 2018, 26 (3), 111-114.
3. Mahmoud, S. H.; Shen, C., Augmented Renal Clearance in Critical Illness: An Important Consideration in Drug Dosing. Pharmaceutics 2017, 9 (3), 36.
4. Campassi, M. L.; Gonzalez, M. C.; Masevicius, F. D.; Vazquez, A. R.; Moseinco, M.; Navarro, N. C.; Previgliano, L.; Rubatto, N. P.; Benites, M. H.; Estenssoro, E.; Dubin, A., [Augmented renal clearance in critically ill patients: incidence, associated factors and effects on vancomycin treatment]. Rev Bras Ter Intensiva 2014, 26 (1), 13-20.
5. Wu, C. C.; Tai, C. H.; Liao, W. Y.; Wang, C. C.; Kuo, C. H.; Lin, S. W.; Ku, S. C., Augmented renal clearance is associated with inadequate antibiotic pharmacokinetic/pharmacodynamic target in Asian ICU population: a prospective observational study. Infect Drug Resist 2019, 12, 2531-2541.
6. Cherry, R. A.; Eachempati, S. R.; Hydo, L.; Barie, P. S., Accuracy of short-duration creatinine clearance determinations in predicting 24-hour creatinine clearance in critically ill and injured patients. J Trauma 2002, 53 (2), 267-71.
7. O'Connell, M. B.; Wong, M. O.; Bannick-Mohrland, S. D.; Dwinell, A. M., Accuracy of 2- and 8-hour urine collections for measuring creatinine clearance in the hospitalized elderly. Pharmacotherapy 1993, 13 (2), 135-42.
8. Tomasa Irriguible, T. M., Augmented renal clearance: Much more is better? Medicina Intensiva (English Edition) 2018, 42 (8), 500-503.
Bệnh trào ngược dạ dày thực quản (GERD) với các triệu chứng ợ nóng, buồn nôn … rất phổ biến trong thai kỳ, ảnh hưởng 30- 80% phụ nữ mang thai (1). Với tần suất và mức độ nghiêm trọng của các triệu chứng tăng lên vào cuối thai kỳ. Mục tiêu điều trị là làm giảm các triệu chứng cho thai phụ mà không gây hại cho thai nhi.
Có ba loại muối tiêm benzylpenicillin cần được phân biệt rõ. Ba loại muối này không thể thay thế cho nhau về mặt lâm sàng.
- Benzylpenicillin natri
- Benzathin benzylpenicillin
- Procain benzylpenicillin
Vitamin D đóng vai trò quan trọng trong sức khỏe thai kỳ và sự phát triển của trẻ. Thiếu vitamin D trong giai đoạn mang thai liên quan đến nhiều nguy cơ bất lợi đối với mẹ và thai nhi. Các hướng dẫn mới hiện nay khuyến cáo phụ nữ mang thai nên được bổ sung vitamin D, mặc dù mức nồng độ tối ưu vẫn chưa được thống nhất.
Tiền đái tháo đường đang gia tăng nhanh và có thể tiến triển thành đái tháo đường tuýp 2 cũng như các biến chứng tim mạch nếu không được can thiệp kịp thời. Dinh dưỡng là yếu tố then chốt trong điều hòa đường huyết, trong đó việc đánh giá tác động của thực phẩm nguyên vẹn lên các chỉ số chuyển hoá ngày càng được quan tâm.
Việc sử dụng kháng sinh rộng rãi đã tác động đến hệ vi sinh vật đường ruột, thường dẫn đến tình trạng loạn khuẩn kéo dài với những hậu quả nghiêm trọng đối với sức khỏe. Kháng sinh không chỉ tiêu diệt vi khuẩn gây bệnh mà còn phá vỡ các quần thể vi khuẩn có lợi, làm giảm đa dạng hệ vi sinh và làm tăng nguy cơ rối loạn chuyển hóa, suy giảm miễn dịch, cũng như nhiễm trùng cơ hội như Clostridioides difficile. Những thay đổi này có thể kéo dài từ nhiều tuần đến nhiều tháng sau điều trị, góp phần tạo nên các thách thức về sức khỏe lâu dài.
Virus hợp bào hô hấp (Respiratory Syncytial Virus-RSV) là một virus RNA sợi đơn thuộc họ Pneumoviridae cùng với metapneumovirus ở người và có hai kiểu gen A và B, bề mặt có nhiều gai glycoprotein (G và F) nằm ngoài màng đó là đích nhận diện của kháng thể1.



