Khuyến nghị đồng thuận quốc tế về việc sử dụng kháng sinh β-lactam truyền kéo dài
DS. Nguyễn Hương Thảo
K. Dược
Kháng sinh β-lactam đường tĩnh mạch vẫn là nền tảng trong việc kiểm soát nhiễm khuẩn do có phổ kháng khuẩn rộng và khả năng dung nạp tốt. Kháng sinh β-lactam có hoạt tính diệt khuẩn phụ thuộc vào thời gian, trong đó việc giảm tải lượng vi khuẩn có liên quan trực tiếp đến thời gian mà nồng độ thuốc tự do duy trì trên nồng độ ức chế tối thiểu (MIC) của vi khuẩn trong khoảng đưa liều. Trong nỗ lực tận dụng các đặc tính diệt khuẩn này, truyền kéo dài (kéo dài và liên tục) (PIs) có thể được áp dụng khi sử dụng β-lactam để tăng thời gian trên MIC. Chế độ liều truyền kéo dài đã được triển khai trên khắp thế giới, nhưng việc triển khai không nhất quán, vì vậy cần có các khuyến cáo điều trị đồng thuận cho việc sử dụng β-lactam truyền kéo dài. Hướng dẫn đồng thuận này đưa ra các khuyến cáo liên quan đến mục tiêu dược động học và dược lực học, cân nhắc theo dõi nồng độ thuốc trong trị liệu (TDM) và việc sử dụng liệu pháp β-lactam truyền kéo dài ở các nhóm bệnh nhân: người lớn nặng và không nặng, trẻ em và bệnh nhân béo phì. Những khuyến cáo này cung cấp hướng dẫn đồng thuận đầu tiên về việc sử dụng β-lactam truyền kéo dài, đã được xem xét và xác nhận bởi Hội Dược Lâm sàng Hoa Kỳ (ACCP), Hội Hóa trị liệu chống nhiễm khuẩn Anh quốc (BSAC), Tổ chức Xơ nang (CFF), Hội Vi sinh lâm sàng và Bệnh truyền nhiễm Châu Âu (ESCMID), Hội Bệnh truyền nhiễm Hoa Kỳ (IDSA), Hội Hồi sức tích cực Hoa Kỳ (SCCM) và Hội Dược sĩ Bệnh truyền nhiễm (SIDP).
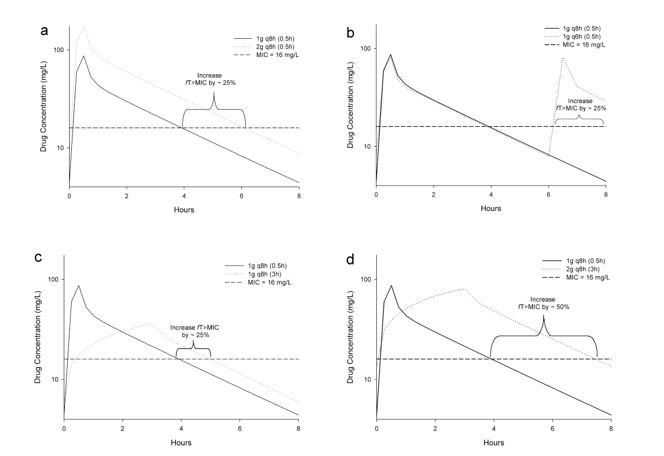
1. Mục tiêu tiền lâm sàng để giảm đơn vị hình thành khuẩn lạc (CFU) là 40–70% fT>MIC đối với truyền ngắn (SI) và truyền kéo dài lên đến 4 giờ (EI), 100% fT>MIC với nồng độ thuốc tự do ở trạng thái ổn định (fCss) vượt trên 4 – 8 lần MIC đối với truyền liên tục (CI). Không có mục tiêu tuyệt đối nào đảm bảo ngăn chặn sự đề kháng, nhưng việc nồng độ thuốc tự do vượt trên MIC từ 4 – 6 lần có thể giảm thiểu đề kháng.
2. Dữ liệu in vitro và trên động vật, chủ yếu là vi khuẩn gram âm, đã chứng minh khả năng diệt khuẩn tương đương hoặc tốt hơn của truyền kéo dài so với truyền ngắn; điều này có thể do fT>MIC của truyền kéo dài lớn hơn so với truyền ngắn.
3. Kháng sinh β-lactam được truyền kéo dài có thể làm giảm khả năng đề kháng, những yếu tố quan trọng ảnh hưởng đến sự xuất hiện đề kháng bao gồm: loại β-lactam, vi khuẩn gây bệnh, MIC và dung dịch vi khuẩn ban đầu.
4. Đề nghị TDM β-lactam và cá thể hóa liều dùng có thể được xem xét trên từng bệnh nhân, từng chỉ định và từng kháng sinh cho đến khi có thêm bằng chứng. Không khuyến cáo ủng hộ hay phản đối TDM thường quy đối với truyền kéo dài β-lactam vào thời điểm này.
5. Không có đủ bằng chứng để khuyến cáo một nồng độ hoặc mức tiếp xúc mục tiêu khi thực hiện TDM β-lactam; tuy nhiên có bằng chứng về mức độ tiếp xúc tối thiểu. Khi thực hiện TDM mục tiêu tiếp xúc trong huyết tương nên đạt ít nhất 50–70% fT>MIC đối với β-lactam khi truyền ngắn và truyền kéo dài. Đối với truyền liên tục, đề xuất 100% fT>MIC với nồng độ ít nhất gấp 4 lần MIC.
6. Có sự lo ngại về độ ổn định của β-lactam khi truyền kéo dài. Vì vậy, cần xem xét độ ổn định của từng thuốc khi áp dụng truyền kéo dài.
7. Đề xuất truyền kéo dài β-lactam thay vì truyền ngắn để giảm tỷ lệ tử vong hoặc tăng chữa khỏi về mặt lâm sàng ở những bệnh nhân nặng, đặc biệt những người nhiễm vi khuẩn gram âm.
8. Không khuyến cáo hay phản đối việc truyền kéo dài β-lactam thay vì truyền ngắn để giảm tỷ lệ tử vong và tăng chữa khỏi về mặt lâm sàng ở những bệnh nhân không nặng.
9. Không khuyến cáo hay phản đối việc truyền kéo dài thay vì truyền ngắn để mang lại lợi ích về an toàn và giảm tác dụng phụ của β-lactam.
10. Đề xuất sử dụng liều nạp khi bắt đầu truyền liên tục β-lactam để cải thiện hiệu quả điều trị và không ủng hộ hay phản đối liều nạp với truyền kéo dài.
11. Không khuyến cáo hay phản đối việc truyền kéo dài thường quy cho bất kỳ trường hợp lâm sàng hoặc đối tượng bệnh nhân (bệnh nặng, béo phì, trẻ sơ sinh) cụ thể nào để cải thiện hiệu quả điều trị của β-lactam ở trẻ em.
12. Không khuyến cáo hay phản đối việc truyền kéo dài thường quy để cải thiện hiệu quả điều trị của β-lactam ở bệnh nhân béo phì.
Tài liệu tham khảo:
Hong, Lisa T et al. “International consensus recommendations for the use of prolonged-infusion beta-lactam antibiotics: Endorsed by the American College of Clinical Pharmacy, British Society for Antimicrobial Chemotherapy, Cystic Fibrosis Foundation, European Society of Clinical Microbiology and Infectious Diseases, Infectious Diseases Society of America, Society of Critical Care Medicine, and Society of Infectious Diseases Pharmacists.” Pharmacotherapy vol. 43,8 (2023): 740-777.
Bệnh trào ngược dạ dày thực quản (GERD) với các triệu chứng ợ nóng, buồn nôn … rất phổ biến trong thai kỳ, ảnh hưởng 30- 80% phụ nữ mang thai (1). Với tần suất và mức độ nghiêm trọng của các triệu chứng tăng lên vào cuối thai kỳ. Mục tiêu điều trị là làm giảm các triệu chứng cho thai phụ mà không gây hại cho thai nhi.
Có ba loại muối tiêm benzylpenicillin cần được phân biệt rõ. Ba loại muối này không thể thay thế cho nhau về mặt lâm sàng.
- Benzylpenicillin natri
- Benzathin benzylpenicillin
- Procain benzylpenicillin
Vitamin D đóng vai trò quan trọng trong sức khỏe thai kỳ và sự phát triển của trẻ. Thiếu vitamin D trong giai đoạn mang thai liên quan đến nhiều nguy cơ bất lợi đối với mẹ và thai nhi. Các hướng dẫn mới hiện nay khuyến cáo phụ nữ mang thai nên được bổ sung vitamin D, mặc dù mức nồng độ tối ưu vẫn chưa được thống nhất.
Tiền đái tháo đường đang gia tăng nhanh và có thể tiến triển thành đái tháo đường tuýp 2 cũng như các biến chứng tim mạch nếu không được can thiệp kịp thời. Dinh dưỡng là yếu tố then chốt trong điều hòa đường huyết, trong đó việc đánh giá tác động của thực phẩm nguyên vẹn lên các chỉ số chuyển hoá ngày càng được quan tâm.
Việc sử dụng kháng sinh rộng rãi đã tác động đến hệ vi sinh vật đường ruột, thường dẫn đến tình trạng loạn khuẩn kéo dài với những hậu quả nghiêm trọng đối với sức khỏe. Kháng sinh không chỉ tiêu diệt vi khuẩn gây bệnh mà còn phá vỡ các quần thể vi khuẩn có lợi, làm giảm đa dạng hệ vi sinh và làm tăng nguy cơ rối loạn chuyển hóa, suy giảm miễn dịch, cũng như nhiễm trùng cơ hội như Clostridioides difficile. Những thay đổi này có thể kéo dài từ nhiều tuần đến nhiều tháng sau điều trị, góp phần tạo nên các thách thức về sức khỏe lâu dài.
Virus hợp bào hô hấp (Respiratory Syncytial Virus-RSV) là một virus RNA sợi đơn thuộc họ Pneumoviridae cùng với metapneumovirus ở người và có hai kiểu gen A và B, bề mặt có nhiều gai glycoprotein (G và F) nằm ngoài màng đó là đích nhận diện của kháng thể1.



