Thông tin thuốc tháng 04/2013: Kháng sinh dự phòng & điều trị nhiễm trùng huyết ở trẻ sơ sinh
I. Tổng quan:
Nhiễm trùng huyết ở trẻ sơ sinh thường xảy ra trong 4 tuần đầu sau sinh và là một trong những nguyên nhân phổ biến gây tử vong ở trẻ trên toàn cầu. (4)
- Phân loại: Dựa vào thời gian khởi phát chia làm 2 loại chính (4)
- Nhiễm trùng huyết khởi phát sớm: xuất hiện triệu chứng trong vòng 72 giờ sau sinh, thường do các vi khuẩn ở đường sinh dục của mẹ gây nên (hay gặp là Streptococcus agalactiae, Escherichia coli và Haemophilus influenza). Ngoài ra còn các yếu tố khác như trẻ sinh nhẹ cân, thời gian vỡ màng ối dài (> 18 giờ), nước ối hôi, mẹ có sốt, sự thăm khám âm đạo nhiều lần, sự chuyển dạ kéo dài, hít phân su…
- Nhiễm trùng huyết khởi phát muộn: xuất hiện triệu chứng sau 72 giờ sau sinh và có sự hiện diện của nhiễm trùng huyết, viêm phổi hay viêm màng não, thường do các vi khuẩn từ môi trường bên ngoài (nhà, bệnh viện…) gây nên (hay gặp là các chủng Staphylococci cho phản ứng đông máu âm tính, Escherichia coli, Klebsiella pneumonia và Acinetobacter baumannii). Phần lớn mầm bệnh xuất phát từ nhân viên y tế, nhất là ở 2 tay. Ngoài ra còn các yếu tố khác như trẻ nhẹ cân, sinh non, không được bú sữa mẹ, nhiễm trùng bề mặt (mủ da, nhiễm trùng rốn…), da trầy xước do chọc kim, sử dụng các dịch truyền tĩnh mạch, đặt ống thông…
- Cấy máu là tiêu chuẩn vàng để xác định nhiễm trùng huyết nhưng chỉ cho kết quả đúng từ sau 48- 72h. Vì vậy khi nghi ngờ là nhiễm trùng huyết, ta tiến hành điều trị bằng kháng sinh ngay lập tức trong vòng 2- 3 ngày. Kháng sinh sẽ được cân nhắc lại để sử dụng khi có kết quả của việc cấy máu và các xét nghiệm chẩn đoán cần thiết (4). Hiện nay, phương pháp khuyếch đại acid nucleic nhạy cảm cho kết quả chẩn đoán tốt hơn nhưng chưa được phổ biến rộng rãi. (1)
II. Điều trị:
1. Nhiễm trùng huyết khởi phát muộn: (2)
Điều trị sớm bằng kháng sinh theo kinh nghiệm khi trẻ có biểu hiện bệnh. Theo một bài tổng hợp từ Cochrane, đã có các nghiên cứu lâm sàng ngẫu nhiên và bán ngẫu nhiên có đối chứng so sánh các kháng sinh được sử dụng (lần lượt bắt cặp đôi trong 4 nhóm)
1. Nhóm β – lactam: bao gồm penicillin, cephalosporin, carbapenem, monobactam.
2. Phối hợp β – lactam với aminoglycoside.
3. Phối hợp β – lactam với glycopeptides.
4. Phối hợp glycopeptide với aminoglycoside.
Tuy nhiên vẫn chưa có phác đồ điều trị bằng kháng sinh nào là ưu việt nhất. Do đó khi bắt đầu điều trị ta phải tiến hành làm so sánh hiệu quả và tác dụng phụ của các phác đồ. Ngoài ra, loại nhiễm trùng này thường do vi khuẩn từ môi trường bên ngoài gây ra nên việc lựa chọn phác đồ cần lưu ý đến mức độ nhạy cảm của vi khuẩn với kháng sinh tại từng cơ sở điều trị.
2. Nhiễm trùng huyết khởi phát sớm:
2.1. Phòng ngừa: (1)
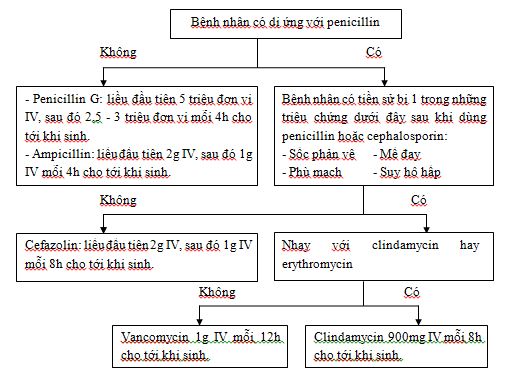
Nhiễm trùng huyết khởi phát sớm chủ yếu do Streptococci nhóm B (GBS) gây ra. Theo khuyến cáo hướng dẫn mới của CDC, khi mẫu nước tiểu của mẹ dương tính với GBS ở nồng độ từ 104 CFU/ ml trở lên thì sẽ có nguy cơ xảy ra nhiễm trùng huyết ở trẻ. Khác với trước đây là chỉ cần có sự hiện diện của GBS trong mẫu nước tiểu bất kỳ thời điểm nào trong thai kỳ. Khi đó ngăn chặn vi khuẩn nhiễm từ mẹ qua con bằng cách dùng kháng sinh dự phòng cho mẹ.
Nếu vi khuẩn nhạy cảm với clindamycin và đề kháng với erythromycin thì nên thử thêm tính kháng clindamycin cảm ứng bằng phương pháp khuếch tán đĩa đôi. Vì vi khuẩn kháng erythromycin có thể tạo ra sự kháng chéo với clindamycin.
Erythromycin ít được sử dùng điều trị dự phòng theo kinh nghiệm do tỷ lệ kháng thuốc cao.
Sơ đồ 2.1. Khuyến cáo hướng dẫn dùng kháng sinh dự phòng ở mẹ
2.2. Điều trị bằng kháng sinh: (1), (3), (5)
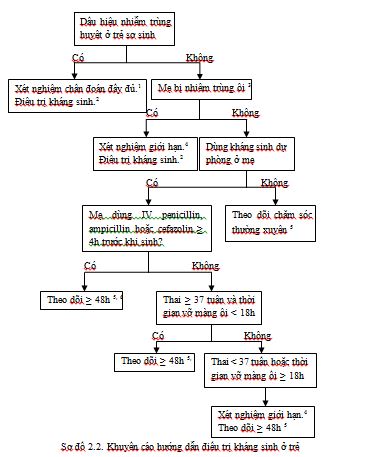
Dùng kháng sinh dự phòng cho mẹ không thể ngừa hết các trường hợp nhiễm trùng huyết ở trẻ sơ sinh nhất là trường hợp dùng không đủ liều kháng sinh cho mẹ. Khuyến cáo mới của CDC, sơ đồ 2.2 được áp dụng cho tất cả trẻ sơ sinh chứ không chỉ dành cho những trẻ có nguy cơ cao.
1 Xét nghiệm chẩn đoán đầy đủ bao gồm việc cấy máu, xét nghiệm công thức máu, X – quang ngực (nếu có vấn đề về hô hấp), chọc dò tủy sống (nếu trẻ chịu được).
2 Điều trị bằng kháng sinh có phổ bao phủ những vi khuẩn phổ biến gây nhiễm trùng huyết sơ sinh như GBS, Escherichia coli, các vi khuẩn gram âm khác và đặc biệt là các vi khuẩn kháng kháng sinh hay gặp ở từng cơ sở điều trị.
3 Tham vấn với bác sĩ chuyên khoa để xác định những trường hợp nghi ngờ nhiễm trùng ối với những dấu hiệu không đặc trưng.
4 Xét nghiệm chẩn đoán giới hạn bao gồm việc cấy máu, xét nghiệm công thức máu.
5 Nếu có biểu hiện nhiễm trùng huyết thì tiến hành xét nghiệm chẩn đoán đầy đủ và điều trị bằng kháng sinh.
6 Nếu thai ≥ 37 tuần và tất cả tiêu chuẩn đều đáp ứng thì sau 24 giờ, có thể tiếp tục theo dõi ở nhà với điều kiện được hướng dẫn đầy đủ cách theo dõi, chăm sóc trẻ.
7 Một số chuyên gia khuyên nên làm công thức máu khi trẻ được 6 – 12 giờ tuổi.
Những kháng sinh được dùng điều trị như:
- Ampicillin: 250 mg và 500 mg (dạng bột tiêm)
- Ceftriaxone: 250 mg và 500 mg (dạng bột tiêm)
- Gentamicin: 40 mg/ml; 20 mg/ml (dạng tiêm). Dạng liều 40 mg/ml là liều dùng cho người lớn và trẻ em, dạng liều 20 mg/ml mới thích hợp cho trẻ sơ sinh nhưng hiện nay chưa được sản xuất. Vì vậy từ 40 mg/ml sẽ phải pha loãng thành 20 mg/ml để dùng cho trẻ.
Gentamicin là một kháng sinh phụ thuộc nồng độ, có tác dụng hậu kháng sinh và phải theo dõi nồng độ thuốc trong máu do độc tính cao. Việc sử dụng gentamicin liều duy nhất/ ngày so với dùng nhiều lần/ ngày giúp cải thiện về mặt dược động, giảm độc tính thuốc. Khi nồng độ thuốc trong máu thấp và kéo dài, sự hấp thu thuốc vào mô ốc tai, tiền đình sẽ nhiều hơn so với nồng độ thuốc cao nhưng gián đoạn. Ở trẻ sơ sinh, tốc độ lọc cầu thận thấp nên sự bài tiết thuốc cần nhiều thời gian hơn. Bên cạnh đó, việc dùng liều duy nhất/ ngày còn tránh sự đề kháng của vi khuẩn do giảm thời gian vi khuẩn tiếp xúc với thuốc ở nồng độ thấp hơn MIC. Tuy nhiên vẫn chưa đủ bằng chứng để trả lời việc nó có cho hiệu quả lâm sàng tốt hơn hay an toàn hơn hay không.
Vì độc tính của gentamicin, ta phải theo dõi nồng độ thuốc trong máu khi sử dụng lâu hơn 48 – 72 giờ. Việc theo dõi này làm tăng nhiều lần chí phí điều trị mặc dù gentamicin là loại kháng sinh rẻ tiền. Khi dùng liều duy nhất/ ngày sẽ giúp việc theo dõi ít thường xuyên hơn. Ở Bangladesh đã tiến hành điều trị với liều gentamicin mà không cần theo dõi nồng độ thuốc và một nghiên cứu đã chỉ ra rằng gentamicin sử dụng mà không cần giám sát có thể làm giảm tỷ lệ tử vong.
Ngoài ra theo một số công trình nghiên cứu khác, gentamicin tiêm bắp và tiêm truyền tĩnh mạch cho hiệu quả như nhau. Điều này giúp giảm chi phí, dễ quản lý, tạo thuận lợi cho việc điều trị nhất là ở các nước đang phát triển.
- Procaine benzylpenicillin: 1 g (dạng bột tiêm). Đây không phải là kháng sinh được ưu tiên sử dụng trong điều trị nhiễm trùng huyết sơ sinh trừ trường hợp trẻ có nguy cơ tử vong cao.
Tài liệu tham khảo
- Colleen K. Cagno, Jessie M. Pettit, Barry D. Weiss. Prevention of Perinatal Group B Streptococcal Disease: Updated CDC Guideline. Am Fam Physician, 86(1), 59 – 65 (2012).
- Gordon A, Jeffery HE. Antibiotic regimens for suspected late onset sepsis in newborn infants (Review). The Cochrane Library 2012, 5.
- HO JJ. One dose per day compared to multiple doses per day of gentamicin for treatment of suspected or proven sepsis in neonates: RHL commentary. The WHO Reproductive Health Library (2012).
- Michela Paolucci,Maria Paola Landini, Vittorio Sambri. Review Article How Can the Microbiologist Help in Diagnosing Neonatal Sepsis? International Journal of Pediatrics, 2012 Article ID 120139.
- WHO. Priority life-saving medicines for women and children 2012
http://www.who.int/reproductivehealth/publications/general/emp_mar2012.1/en/index.html
Bệnh trào ngược dạ dày thực quản (GERD) với các triệu chứng ợ nóng, buồn nôn … rất phổ biến trong thai kỳ, ảnh hưởng 30- 80% phụ nữ mang thai (1). Với tần suất và mức độ nghiêm trọng của các triệu chứng tăng lên vào cuối thai kỳ. Mục tiêu điều trị là làm giảm các triệu chứng cho thai phụ mà không gây hại cho thai nhi.
Có ba loại muối tiêm benzylpenicillin cần được phân biệt rõ. Ba loại muối này không thể thay thế cho nhau về mặt lâm sàng.
- Benzylpenicillin natri
- Benzathin benzylpenicillin
- Procain benzylpenicillin
Vitamin D đóng vai trò quan trọng trong sức khỏe thai kỳ và sự phát triển của trẻ. Thiếu vitamin D trong giai đoạn mang thai liên quan đến nhiều nguy cơ bất lợi đối với mẹ và thai nhi. Các hướng dẫn mới hiện nay khuyến cáo phụ nữ mang thai nên được bổ sung vitamin D, mặc dù mức nồng độ tối ưu vẫn chưa được thống nhất.
Tiền đái tháo đường đang gia tăng nhanh và có thể tiến triển thành đái tháo đường tuýp 2 cũng như các biến chứng tim mạch nếu không được can thiệp kịp thời. Dinh dưỡng là yếu tố then chốt trong điều hòa đường huyết, trong đó việc đánh giá tác động của thực phẩm nguyên vẹn lên các chỉ số chuyển hoá ngày càng được quan tâm.
Việc sử dụng kháng sinh rộng rãi đã tác động đến hệ vi sinh vật đường ruột, thường dẫn đến tình trạng loạn khuẩn kéo dài với những hậu quả nghiêm trọng đối với sức khỏe. Kháng sinh không chỉ tiêu diệt vi khuẩn gây bệnh mà còn phá vỡ các quần thể vi khuẩn có lợi, làm giảm đa dạng hệ vi sinh và làm tăng nguy cơ rối loạn chuyển hóa, suy giảm miễn dịch, cũng như nhiễm trùng cơ hội như Clostridioides difficile. Những thay đổi này có thể kéo dài từ nhiều tuần đến nhiều tháng sau điều trị, góp phần tạo nên các thách thức về sức khỏe lâu dài.
Virus hợp bào hô hấp (Respiratory Syncytial Virus-RSV) là một virus RNA sợi đơn thuộc họ Pneumoviridae cùng với metapneumovirus ở người và có hai kiểu gen A và B, bề mặt có nhiều gai glycoprotein (G và F) nằm ngoài màng đó là đích nhận diện của kháng thể1.